突发剧烈头痛,最应该想到的是它!
非原创 作者:冉冰 公号:丁香园神经时间 发布时间:2023-04-04 19:58
原文地址:突发剧烈头痛,最应该想到的是它!
「头痛」是神经科最常见的症状之一,不同的疾病会呈现出不同的头痛性质,今天我们讨论的头痛表现为「突发异常剧烈头痛」、「雷击样头痛」,你首先考虑什么?
先看一个病例
患者女性,57 岁,因突发头痛、神志恍惚,恶心呕吐半小时入院;查体发现呼吸音粗,颈略强直,急诊入院查颅脑 CT 图像如下:
![[]](https://img.medblog.cn/medblog/neurotime/02b425a3-d9bc-4163-b139-916f791626a7.jpeg)
图 1. 头颅 CT 示:患者脑组织稍肿胀,双侧外侧裂池及四叠体池可见稍高密度影充填,蛛网膜下腔出血。
图源:作者提供
蛛网膜下腔出血是较为常见的神经系统急症之一,发病率较高,占脑卒中的 6%~10% ,其致残率及致死率均很高。
我们今天主要探讨的内容为颅内部分的蛛网膜下腔出血,在 CT 上即表现为脑池出血。依据蛛网膜下腔出血的部位、出血量的不同,出血可以局限在脑底诸池、纵裂池中,也可以溢入脑表面蛛网膜下腔、脑室、椎管内蛛网膜下腔。
1 蛛网膜下腔出血
蛛网膜下腔出血(subarachnoid hemorrhage,SAH)是指颅内血管破裂,导致血液流入蛛网膜下腔,从而引起相应临床症状。
![[]](https://img.medblog.cn/medblog/neurotime/ed5f5322-6510-42ab-84bf-d8b545690f7b.png)
图 2. 蛛网膜下腔
图源:参考文献
临床上将 SAH 分为外伤性和非外伤性两大类,非外伤性 SAH 又被称作自发性 SAH,是一种致死率极高的疾病,又可分为原发性 SAH 与继发性 SAH。
继发性 SAH 是指脑内出血冲破脑组织引发血液流入蛛网膜下腔。一般所谓的蛛网膜下腔出血即为原发性蛛网膜下腔出血,为颅底或脑表面血管破裂,血液流入蛛网膜下腔。
![[]](https://img.medblog.cn/medblog/neurotime/a6801d52-dce0-4c2e-bc2b-cd8dfde7a5a8.png)
图 3. 蛛网膜下腔出血诊断流程
图源:参考文献
2 蛛网膜下腔出血的病因(非外伤性)
1)颅内动脉瘤是引发蛛网膜下腔出血的最常见病因,约占 50%~85% ,其中约 75% 为先天性粟粒样动脉瘤,引发动脉瘤破裂的危险因素有高血压病,酗酒,吸烟史,动脉瘤体积较大等。
2)其次是脑血管畸形,主要是脑动静脉畸形(AVM),常见于青年人,脑动静脉畸形占 SAH 病因的 8% 左右,大部分见于小脑幕上,常分布于大脑半球中动脉分布区。
3)其他病因有烟雾病,占 1% 左右。临床上少见病因有血管炎、动脉夹层、颅内静脉血栓、血液系统疾病、凝血障碍性疾病、抗凝治疗并发症、颅内肿瘤等。此外还有约 10% 的患者发病原因尚未得到明确证实。
3 发病机制及诱因
动脉瘤是由于动脉管壁内弹力层和肌层的先天发育异常或者后天受损所导致,有一定的家族聚集性和遗传倾向。
后天因素表现为:随年龄增长,由于高血压病和动脉粥样硬化的发病及进展,动脉壁弹性减弱,管壁薄弱处在血流冲击及其他因素影响下向外突出形成囊状动脉瘤,大部分动脉瘤位于颅内 Willis 环分支处。
脑动静脉畸形是异常发育而形成的畸形血管团,血管壁薄弱容易破裂出血。病变血管自发破裂出血,或因为其他诱因破裂出血,血液流入蛛网膜下腔,从而引发一系列症状。
4 临床表现
蛛网膜下腔出血的最典型症状是:
1)雷击样头痛:患者的典型表现为突发异常剧烈头痛,常被患者形容为「一生中最剧烈的头痛」;
2)脑膜刺激征:患者出现颈强直、Kernig 征和 Burdzinski 征;以颈强直最为多见;
3)眼部症状:20% 患者可见玻璃体下片状出血,是急性颅内压升高和眼静脉回流受阻所致;
4)部分患者可出现精神症状、消化道出血、急性肺水肿、局限性神经功能损伤等症状;
5)腰椎穿刺呈均匀血性脑脊液表现。
5 影像学表现
CT:
颅脑 CT 是诊断 SAH 的首选方法,对蛛网膜下腔出血的敏感性受出血量和出血时间的影响较大,出血早期敏感性高。
其直接 CT 征象显示为大脑外侧裂池、前纵裂池、鞍上池、脑桥小脑间池、环池和后纵裂池高密度出血灶,出血量大时成铸形。
但出血量少时,CT 扫描显示欠清晰。多数伴脑(室)内血肿、脑积水、脑梗死和水肿等间接征象。动态 CT 检查有助于了解出血的吸收情况以及有无再出血等。
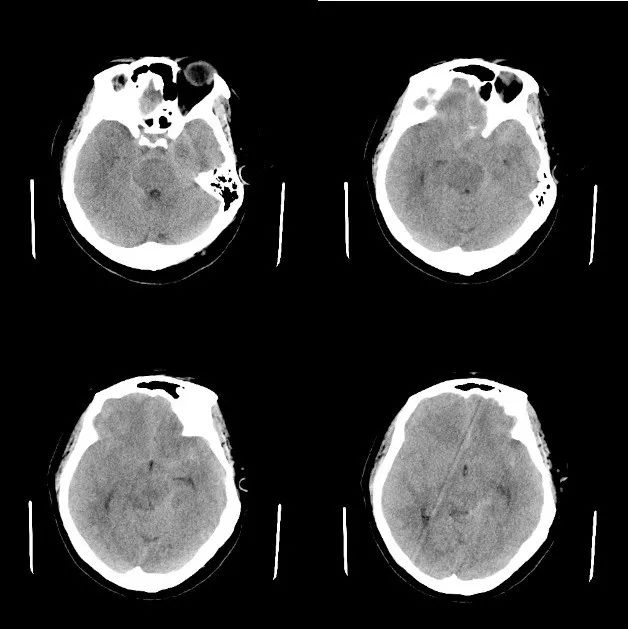
例:患者 65 岁女性,于 1 小时前突发意识丧失伴呕吐,呕吐物为胃内容物;小便失禁,无抽搐;查体:BP 200/100 mmHg,无自主意识,呼之不应,双侧瞳孔不等大,左:右 = 4:2 mm,右侧巴氏征阳性,左侧巴氏征阴性。
入院查颅脑 CT 检查图像如下图:
![[]](https://img.medblog.cn/medblog/neurotime/523bf9b0-8f34-481f-89c5-3a2c9da48422.png)
图 4. 蛛网膜下腔出血,鞍上池、环池、四叠体池、双侧外侧裂池(以左侧为主)高密度,大脑纵裂池密及左侧额顶部部分脑沟密度增高。
图源:参考文献
MRI:
MRI 对蛛网膜下腔出血的显示与血红蛋白及其代谢产物的结构有关。当 SAH 发病数天后 CT 检查的敏感性降低时,MRI 可发挥较大作用。
急性期,脑脊液中红细胞内所含血红蛋白主要为氧合血红蛋白和脱氧血红蛋白,而氧合血红蛋白多于脱氧血红蛋白,前者为非顺磁性物质,无质子弛豫增强作用,也无 T2 弛豫增强作用,此时蛛网膜下腔内血性脑脊液为低蛋白溶液,质子密度略高,常不足以引起 MRI 上信号强度变化。
脱氧血红蛋白为磁性物质,由于结构的关系不引起质子弛豫增强作用,仅发生局部失相位,引起 T2 弛豫增强,造成 T2 弛豫时间缩短,而 T1 弛豫时间无变化,T2 缩短程度与其浓度的平方成正比,即 T2 缩短甚微,因此在 MRI 上常不会引起信号强度改变。
亚急性期或慢性期的红细胞内脱氧血红蛋白氧化成正铁血红蛋白,后者也为顺磁性物质,可引起质子弛豫增强,使 T1 弛豫时间缩短,在 T1WI 上表现为高信号。
因此,MRI 对亚急性期或慢性期的蛛网膜下腔出血有一定的诊断价值;而对急性期蛛网膜下腔出血的诊断价值不及 CT。
6 鉴别诊断
1)假性蛛网膜下腔出血
影像学表现与蛛网膜下腔出血非常相似,而经腰穿或尸检后并无血性脑脊液表现,故需临床医生格外注意。
假性蛛网膜下腔出血常继发与复苏或严重头部创伤引起的脑水肿之后,其 CT 表现脑实质弥漫性肿胀,密度减低,脑灰白质界限模糊,脑灰质结构显示不清,脑沟、脑裂狭窄,脑回增宽,脑室受压变窄,基底池、小脑幕缘、纵裂池及脑沟、裂内呈弥漫性、管线状的高密度影,呈对称分布。
例:男,29 岁,脓毒症致脑死亡者。
![[]](https://img.medblog.cn/medblog/neurotime/f25a54f2-a176-4a6b-8ca7-74a2cb0a0674.png)
图 5. 颅脑 CT 平扫环池层面示双侧大脑中动脉呈明显高密度,双侧颞叶及枕叶脑实质密度明显降低,脑沟、脑裂内对称性高密度血管影。
图源:参考文献
2)高血压脑出血
脑出血与 SAH 均表现为颅内高密度出血灶,但两者根据两者出血灶位置的不同亦可进行鉴别;前者主要表现在壳核、丘脑区,少数累积脑叶、小脑及脑干区;后者表现为脑池系统出血,血液流入蛛网膜下腔。
例:患者,男,51 岁,左侧肢体麻木乏力 1 小时入院,伴口角歪斜,既往高血压病史 5 年,最高血压达 200/100 mmHg,间断口服降压药治疗,血压控制差,入院查体 BP 185/114 mmHg。
![[]](https://img.medblog.cn/medblog/neurotime/6e6882e7-0cf6-459c-a372-ce9fc2488b46.jpeg)
图 6. 颅脑 CT 平扫高血压性脑出血,基底节区高密度。
图源:参考文献
3)动静脉畸形
35 岁以下多见,出血前常有癫痫发作,血压正常,复发出血率约为 2%/年,意识障碍较重,无脑神经麻痹,较常见偏瘫,可有同向性偏盲,增强 CT 见畸形血管团,脑血管造影见 AVM。
4)动脉硬化
以 50 岁以上多见,出血前有高血压史,血压增高,可有复发出血,意识障碍较重,脑神经麻痹少见,偏瘫多见,可有眼底动脉硬化,CT 见脑萎缩或脑梗死,脑血管造影见脑动脉粗细不均。
5)肿瘤卒中
以 30~60 岁多见,出血前有颅高压和病灶症状,血压正常,复发出血少见,意识障碍较重,脑室神麻痹以颅底肿瘤常见,偏瘫常见,可有视乳头水肿,(增强)CT 见肿瘤影,脑血管造影有时可见肿瘤染色。
7 蛛网膜下腔出血的治疗
1)一般处理
保持生命体征稳定;降低高颅压;低钠血症及低血容量的处理;避免用力和情绪波动,保持大便通畅;其他对症支持治疗。
2)预防再出血
– 绝对卧床休息 4~6 周;
– 调控血压,防止血压过高导致再出血,同时注意维持脑灌注压;
– 抗纤溶药物,SAH 不同于脑内出血,出血部位没有脑组织的压迫止血作用,可适当应用止血药物。抗纤溶药物虽然可以减少再出血,但增加了 SAH 患者缺血性卒中的发生率。如果患者的血管痉挛风险低和(或)推迟手术能产生有利影响,也可以考虑用抗纤溶药预防再出血。
– 夹闭或血管内治疗是预防 SAH 再出血最有效的治疗方法。与动脉瘤完全闭塞相比较,行动脉瘤包裹术、夹闭不全及不完全栓塞动脉瘤,再出血风险较高。因此,应尽可能完全闭塞动脉瘤。
3)脑血管痉挛防治
口服尼莫地平能有效减少 SAH 引发的不良结局。推荐早期使用口服或静脉泵入尼莫地平改善患者预后。应在破裂动脉瘤的早期管理阶段即开始防治脑血管痉挛,维持正常循环血容量,避免低血容量。在出现迟发性脑缺血时,推荐升高血压治疗。
不建议容量扩张和球囊血管成形术来预防脑血管痉挛的发生。症状性脑血管痉挛的可行治疗方法是脑血管成形术和(或)选择性动脉内血管扩张器治疗,尤其是在升高血压治疗后还没有快速见到效果时,可视临床具体情况而定。
4)脑积水处理
SAH 急性期合并症状性脑积水应进行脑脊液分流术治疗。对 SAH 后合并慢性症状性脑积水患者,推荐进行永久的脑脊液分流术。
5)放脑脊液疗法
每次释放脑脊液 10~20 mL,每周 2 次,可以促进血液吸收和缓解头痛,也可能减少脑血管痉挛和脑积水发生。但应警惕脑疝、颅内感染和再出血的危险。
本文首发|丁香园影像时间
投稿及合作|zhangjing3@dxy.cn
题图|站酷海洛
![[]](https://img.medblog.cn/medblog/neurotime/6cecad47-f253-4061-89d1-a0d7cef780ff.png)
参考文献 | (向下滑动)
[1] 人民卫生出版社《神经病学》第九版.
[2] 余国清, 姚声涛, 汪峰, 王小强. 影像学在动脉瘤性蛛网膜下腔出血预后中的应用进展 [J]. 医学综述,2019,25(19):3900-3906+3911.
[3] 孙晓晗. 自发性大脑凸面蛛网膜下腔出血的临床影像特点、病因及预后分析 [D]. 山东大学,2018.
[4] 黄清海, 杨鹏飞. 中国动脉瘤性蛛网膜下腔出血诊疗指导规范 [J]. 中国脑血管病杂志,2016,13(07):384-392.
[5] 李君. 137 例自发性脑凸面蛛网膜下腔出血临床分析 [D]. 吉林大学,2016.
[6] 杜万良, 荆京, 王伊龙, 王拥军. 自发性凸面蛛网膜下腔出血的临床和影像学特点 [J]. 中国卒中杂志,2015,10(07):580-585.
[7] 吴浩. 影像学 CT 环池变化与颅脑损伤预后关系的研究 [D]. 延安大学,2013.
[8] 赵一平, 李松柏, 张贺, 徐克.CT 血管造影联合 CT 灌注成像对蛛网膜下腔出血与迟发性脑缺血的相关性探讨 [J]. 临床放射学杂志,2013,32(01):12-17.
[9] 黄亮, 翟昭华. 蛛网膜下腔出血 MRI 诊断价值与进展 [J]. 国际医学放射学杂志,2012,35(03):225-228.
[10] 程慧. 自发性局限性蛛网膜下腔出血的临床病例分析 [D]. 浙江大学,2011.
[11] 刘亚武, 祁吉. 动脉瘤性蛛网膜下腔出血的影像学诊断及治疗 [J]. 国际医学放射学杂志,2008(01):69-72.
[12]Given CA 2nd , Burdette JH , Elster AD , et al . Pseudosubarachnoid hemorrhage:a potential imaging pitfall associated with diffuse cerebral edema. Am J Neuroradiol, 2003,24:254 – 256.
[13]Chute DJ, Smialek JE. Pseudo-subarachnoid hemorrhage of the head diagnosed by computerized axial tomography:a postmortem study of ten medical examiner cases. J Forensic Sci, 2002,47:360-365.
[14]中华医学会神经病学分会 , 中华医学会神经病学分会脑血管病学组 , 中华医学会神经病学分会神经血管介入协作组. 中国蛛网膜下腔出血诊治指南 2019. 中华神经科杂志, 2019,52(12): 1006-1021.





暂无评论内容